Etiquetas
#pandemia #COVID-19 #triaje #toma de decisiones #comorbilidades #cuidados paliativos #Dolor crónico #Neurocirugía #Síndrome de Fracaso de Cirugía Espinal Lumbar #anestesia espinal unilateral #dosis mínima #lateralización #cirugía traumatológica ambulatoria #nervio pudendo #neuralgia #radiofrecuencia pulsada; ultrasonido. #dolor #dolor neuropatico #topiramato #dolor agudo postquirúrgico #dolor incisiona #anestesia #niños #dolor agudo #dolor quirurgico #modelos y teorias #enfermeria #noticias #Investigación en Servicios de Salud #Rehabilitación #ansiedad #emociones #miedo #tristeza #Parche #Buprenorfina #Fentanilo #problemas sociales #síndrome pediátrico inflamatorio multisistémico #fibromialgia #narrativas #experiencia #Afrontamiento #estados emocionales #dolor de espalda #Cuidado paliativo #opioidesRevista El Dolor 71 | Julio 2019 - Año 29 | Originales
Propuesta: orientación para la atención y control sintomático de pacientes graves afectados por Coronavirus 19 o que requieran atención paliativa en los últimos días de vida
Recibido: 20-05-2020Aceptado: 22-07-2020
Páginas 22-29
Cardillo, Marian (1); Kramer, Verónica (2), Peralta, Barbarita (1); Pérez, Siu-Ling (1), Rojas, Fernando (1); Zamora, Juana (1)
(1) Médico Jefe. Unidad de Cuidados Paliativos y Alivio del Dolor. Instituto Nacional de Cáncer. Santiago. Chile.
(2) Médico. Unidad de Cuidados Paliativos y Alivio del Dolor. Instituto Nacional de Cáncer. Santiago. Chile.
Introducción
Como equipo de la Unidad de Cuidados Paliativos perteneciente al Instituto Nacional del Cáncer y miembros de la Sociedad de Cuidados Paliativos, nos dedicamos a atender a pacientes en condición paliativa; es decir pacientes en etapas avanzadas de la enfermedad oncológica en que no hay posibilidad de curación. Nuestro quehacer habitual incluye el tratamiento farmacológico para manejo de distintos síntomas, soporte y acompañamiento de pacientes en las distintas etapas del proceso y, por sobre todo, acompañamiento en los últimos días de vida, tanto al paciente como a sus familiares, preparándolos en la elaboración de duelo.
Chile y el mundo entero se encuentran enfrentados a una gravísima situación sanitaria y humanitaria generada por Coronavirus 19 (COVID-19), con una pandemia que ha sido prácticamente inmanejable, con casos de pacientes nuevos que crecen de manera exponencial y, por sobre todo, miles de pacientes muertos en el mundo, que lamentablemente por la limitación de camas, falta de acceso a ventilación mecánica y, por sobre todo, el comportamiento clínico inesperado y desconocido de esta enfermedad, no pudieron ni pueden recibir las atenciones mínimas adecuadas en el proceso de fin de vida.
Por esta razón, dado la contingencia actual de pandemia nacional y mundial generada por COVID-19, consideramos extremadamente importante dar a conocer nuestra visión como unidad y entregar orientaciones con respecto al manejo y control sintomático de pacientes afectados por este virus, considerando que nos enfrentamos a un sistema de salud que se encuentra sobrepasado y que en algún momento no podrá cubrir la demanda de pacientes, sobre todo de los más graves y son estos los pacientes que necesitarán de Cuidados Paliativos por parte de los equipos de salud.
Siendo conscientes del esfuerzo que supone para los profesionales de la salud el manejo de estos pacientes en las
distintas áreas: servicios de urgencias, unidades de medicina interna y cuidados intensivos, nos parece pertinente entregar ciertas recomendaciones orientadas al control de síntomas, a la adecuación y proporcionalidad de las intervenciones médicas y farmacológicas para garantizar la mayor calidad de la atención en sus últimos días de vida.
Asimismo, es extremadamente importante el acompañamiento y soporte emocional que podemos entregar a los familiares, el último eslabón en toda esta cadena, pero quizás la más afectada por todas las restricciones de acompañamiento y la obligación al aislamiento que genera una enfermedad infectocontagiosa. Es vital proporcionar los espacios de acompañamiento y sobre todo de despedida, aunque sean limitados y restringidos para facilitar y poder elaborar su duelo.
A. Definiciones operativas
Cuidados paliativos
“Los Cuidados Paliativos consisten en la atención integral, individualizada y continuada de personas y sus familias con una enfermedad avanzada, progresiva o terminal, que tienen síntomas múltiples, multifactoriales y cambiantes, con alto impacto emocional, social y espiritual y alta necesidad y demanda de atención. Estas necesidades deben ser atendidas de manera competente, con los objetivos de mejora del confort y la calidad de vida, definida por pacientes y familias y de acuerdo con sus valores, preferencias, y creencias”
“Enfoque que mejora la calidad de vida de pacientes y familias que se enfrentan a los problemas asociados con enfermedades amenazantes para la vida, a través de la prevención y alivio del sufrimiento por medio de la identificación temprana e impecable evaluación y tratamiento del dolor, así como otros problemas físicos, psicológicos y espirituales”
Enfermedad terminal
Fase de la enfermedad oncológica o no oncológica en la que se agotaron las posibilidades de un tratamiento específico, por lo tanto, el paciente evoluciona con deterioro progresivo y generalizado de sus funciones con síntomas variables y donde el objetivo fundamental es el control de los mismos. Esta etapa comprende un período aproximado de 6 meses de vida o menos.
Situación de últimos días (proceso de fin de vida)
Es la etapa más avanzada de la enfermedad terminal, situación clínica que vive el paciente cuando la enfermedad no tiene tratamientos curativos, donde se prioriza el control de los síntomas, que pueden ser severos y cambiantes, en particular el dolor.
Implica un abordaje multidisciplinario. Interviene en esa situación el paciente, su familia y el equipo de salud. El entorno que puede ser su casa o un medio hospitalario.
Agonía:
Estado que precede a la muerte, en aquellas enfermedades en que la vida se extingue gradualmente. La “situación de agonía” se refiere únicamente a los síntomas de una enfermedad que preceden a la muerte, con un pronóstico de pocos días u horas y que producen un deterioro físico intenso, debilidad extrema, dificultades para la ingesta y la relación y, frecuentemente, trastornos cognitivos y de conciencia.
Adecuación del esfuerzo terapéutico
La Adecuación del Esfuerzo Terapéutico (AET) es una actuación terapéutica proactiva, que incluye añadir, modificar, no iniciar o retirar tratamientos de acuerdo a los objetivos terapéuticos del paciente.
Es más correcto hablar de adecuación que de limitación del esfuerzo terapéutico (LET), para evitar concebir la idea de “abandono” o “suspensión” de la atención al paciente; además, la AET comprende la exclusión o la inclusión de diferentes actuaciones, encaminadas a conseguir que la transición entre la vida y la muerte se lleve a cabo de la forma más adecuada y humanizada posible, ya sea dentro del entorno sanitario o en el domicilio del paciente e incluye retirar o no iniciar tratamientos, procedimientos, técnicas o medidas de soporte vital que no modifican la historia natural de la enfermedad. No se reduce el esfuerzo terapéutico, sino que se reorienta.
El artículo 23 del Código de Ética del Colegio Médico aborda el morir dignamente:
“Ante la inminencia de una muerte inevitable, es lícito que el médico, en conciencia, tome la decisión de no aplicar tratamientos que procuren únicamente una prolongación precaria y penosa de la existencia, debiendo procurar al enfermo los cuidados paliativos inherentes a la dignidad de todo ser humano, hasta el final de sus días”.
Encarnizamiento u obstinación terapéutica
Consiste en la adopción de medidas diagnósticas o terapéuticas, generalmente con objetivos curativos no indicados en fases avanzadas y terminales de una enfermedad, de manera desproporcionada, o el uso de medios extraordinarios o de tratamientos no indicados en aquella situación clínica (nutrición parenteral, hidratación) con el objeto de alargar innecesariamente la vida.
Hace referencia a introducir o continuar con medidas que ya no tienen sentido aplicar (fútiles) y que lo único que hacen es prolongar su proceso de morir.
Cuidados compasivos
Dimensión del cuidado que incluye la comprensión profunda del sufrimiento de otro, el deseo de aliviarlo y la acción comprometida para eliminarlo cuando sea posible. No necesariamente procurado por personal sanitario.
Síntomas refractarios
Son aquellos que no pueden ser adecuadamente controlados con los tratamientos correctos, disponibles, en un período de tiempo razonable, sin comprometer el estado de consciencia.
Sedación paliativa
Es un procedimiento que produce una disminución deliberada de la conciencia, una vez obtenido el consentimiento oportuno, y que se emplea para control sintomático en pacientes en situación de terminalidad, cuya muerte se prevé próxima y que presentan un sufrimiento intolerable y refractario al tratamiento realizado en un tiempo razonable.
La sedación debe seguir siempre el principio de proporcionalidad, siendo el objetivo alcanzar un nivel de sedación suficientemente profundo como para aliviar el sufrimiento.
Uso compasivo de medicamentos
Acceso temprano a fármacos que se encuentran en fase de investigación clínica, destinados al tratamiento de enfermedades graves, incapacitantes o que pongan en peligro la vida del paciente. Los medicamentos de uso compasivo deben limitarse únicamente a los pacientes para los que puedan obtenerse un beneficio clínico y que no cumplen los criterios de inclusión del ensayo clínico correspondiente.
Uso de medicamentos fuera de indicación/prospecto (Off label)
Fármacos prescritos y administrados para un propósito distinto al de la aprobación de dicho medicamento, por el organismo regulador de un país, en términos de indicación o de rango de edad (uso distinto al reflejado en su ficha técnica).
Dosis de rescate:
También se conoce como tratamiento de los síntomas en las agudizaciones o las crisis.
Los medicamentos o dosis de rescate son para síntomas que no se alivian con medicamentos administrados regularmente por horario.
Las dosis de rescate son a demanda y a un porcentaje establecido de la dosis del fármaco usado en 24h, por ejemplo, con analgésicos (10-15% de la dosis/día).
Una vez que se controlen los síntomas agudos, como dolor, se deberá sumar las dosis de rescate al régimen de analgesia en 24h.
B. Objetivos
1. Proporcionar una atención de calidad a pacientes y familiares en situación de últimos días.
2. Proporcionar esquema de manejo de los síntomas más frecuentes que suelen presentarse en aquellas personas afectadas de la enfermedad COVID 19 y que suelen revestir gravedad.
3. Facilitar una despedida, individualizada en cada caso, de acuerdo a la realidad de cada institución.
4. Dar apoyo psicológico y médico a familiares y/o cuidador en proceso de duelo.
C. Población objeto
1. Pacientes graves ingresados con diagnóstico de COVID-19 en los hospitales, clínicas u otros centros de salud que no sean candidatos a ingresar en una Unidad de Cuidados Intensivos (ver en Anexo figura 1: Algoritmo Manejo Paciente Adulto Mayor COVID-19 en Servicio de Urgencias).
2. Pacientes en Unidades de Cuidados Intensivos con indicación de adecuar esfuerzo terapéutico.
3. Pacientes graves ingresados con diagnóstico de COVID-19 que se manejarán en domicilio.
4. Familiares y/o cuidadores del paciente.
D. Procedimiento
Cuando un paciente está en situación de últimos días
a. Informar al paciente de la situación, salvo que el paciente rechace ser informado o presente compromiso de conciencia.
b. Contactar telefónicamente a los familiares, informando del cambio en el estado del paciente y de la posibilidad de fallecimiento próximo; dar la oportunidad de que el familiar exponga sus dudas y aclarárselas.
c. Mantener diariamente informada a la familia de la evolución del paciente.
d. Si se realiza una llamada telefónica sólo para informar la evolución general de un paciente, intentar bajar la ansiedad del familiar empezando la conversación destacando que “no es un llamado de urgencia”.
e. Facilitar la comunicación entre el paciente y su familia utilizando algún medio tecnológico, dadas las restricciones de salud pública.
f. Transmitir a la familia que el paciente será atendido de forma continua por el equipo de salud, y al paciente explicarle que sus familiares no están presentes por requerimientos sanitarios propios del manejo de la infección.
g. Intensificar tratamiento sintomático. Considerar sedación paliativa si los síntomas son refractarios. Considerar el apoyo del equipo de Cuidados Paliativos de cada hospital.
h. Ofrecer ayuda psicológica al paciente y/o a la familia; la modalidad de atención dependerá en cada caso (paciente hospitalizado o en domicilio).
Cuando el paciente fallece
a. Avisar telefónicamente a la familia: se informará que podrá acompañar un familiar (o varios) al fallecido. Se fijará una hora para la despedida para permitir el desplazamiento del familiar, teniendo en cuenta que el tiempo para el traslado del paciente no debe exceder de una hora.
b. Antes de proceder al traslado del cadáver, se debe permitir el acceso de los familiares y amigos para una despedida, señalándoles claramente que no deberán establecer contacto físico con el cadáver ni con las superficies u otros enseres de su entorno o cualquier otro material que pudiera estar contaminado. Los familiares y cercanos que entren a la sala deben tomar las precauciones de transmisión por contacto, gotas y aerosoles, siendo suficiente para esto el uso de una bata desechable, guantes y mascarilla quirúrgica.
c. Sugerir a la familia que puede entregar al personal algún objeto que sea significativo para el paciente y/o familia para que se introduzca en la bolsa, lo que puede servir de símbolo que ayude a la familia al acompañamiento y despedida del fallecido.
d. Intentar que los familiares tengan un momento de intimidad con el fallecido siempre que sea posible, aunque sea en la distancia.
Considerar en las diferentes unidades de atención de estos pacientes el disponer de un tiempo para poder atender a los familiares de pacientes fallecidos una vez cumplida su cuarentena y descartado su contagio. Esto permitirá aclarar dudas y acompañarlos en el proceso de duelo.
Detectar la necesidad de ayuda psicológica para coordinar el contacto con los profesionales que están prestando la atención psicológica.
Es importante estar atentos a los otros pacientes de la sala (si se da el caso) que pudieron haber establecido una relación con el fallecido y haber sido testigos de su proceso final.
E. Manejo de síntomas
Intentar utilizar la medicación en infusión subcutánea continua (especialmente si el paciente se encuentra en un centro residencial o en su domicilio) o en bomba de infusión intravenosa si está ingresado en el hospital para minimizar las visitas presenciales por parte de personal, familiar o cuidadores.
Las dosis de fármacos que se muestran son orientativas y el aumento o disminución de la dosificación dependerá de la situación clínica del enfermo, siendo el objetivo garantizar y priorizar el bienestar y confort del mismo.
1. Disnea
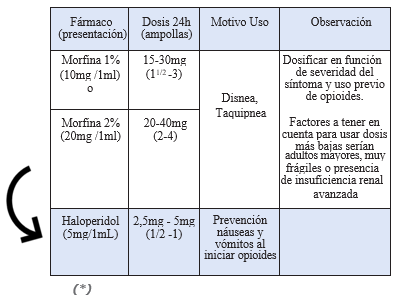
La morfina es el fármaco de elección para el tratamiento de la disnea severa (frecuencia respiratoria >30, respiración paradójica, uso de musculatura accesoria) cuando se han descartado otras medidas de intervención terapéutica (UCI) o se prevé un final próximo.
A. En pacientes hospitalizados:
Bomba de infusión intravenosa con 250mL de suero fisiológico a pasar a 10 ml/h con que contenga morfina, más antiemético como solución base y adicionar tercer o cuarto fármaco según esquema:
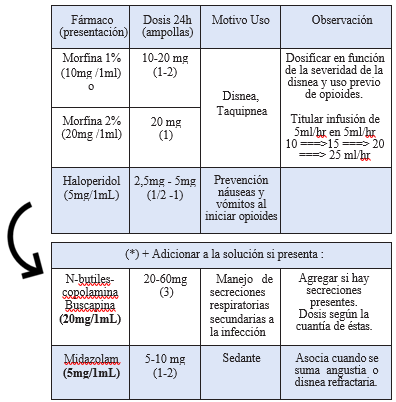
B. En pacientes en Domicilio o en Residencias
Bomba elastomérica u otro Infusor Subcutáneo (duración de 8 días a 0,5ml/hr). Por tanto, si se usa bomba elastomérica de duración 8 días, deberá cargar con dosis para 8 días.
Solución subcutánea
✓ Morfina: 3-5 mg vía subcutánea (VSC) cada 30 minutos
hasta alivio de disnea.
✓ La dosis alcanzada para el control de la disnea será la que se utilice en 24h fraccionada cada 4h o antes como PRN (SOS).
✓ Adicionar haloperidol, N-butilescopolamina o midazolam según comentado previamente.
Ejemplos de Preparación de mezclas
(Suponiendo control de disnea con 20 mg morfina)

*NOTA: las presentaciones de los fármacos pueden variar según cada institución.
La frecuencia de administración es sólo ilustrativa.
En caso de detectar alto nivel de sufrimiento y/o la disnea fuese refractaria al tratamiento con morfina estaría indicada la sedación paliativa.
No olvidar la posibilidad de que el paciente presente retención aguda de orina por uso de opioides y N-butilescopolamina o escopolamina, especialmente en las primeras 24 horas, que puede manifestarse como un cuadro de agitación (delirium) que no responde a la medicación de rescate.
1. Tos seca persistente
a. Paciente vía oral conservada:
i. Codeína: 30-60mg VO cada 6h (Si no logra controlar el síntoma, rotar).
ii. Morfina al 2%: 5mg (4 gotas) cada 30 minutos hasta alivio.
Aumente a 8 gotas si no hay alivio de la dosis inicial.
b. Paciente sin posibilidad de vía oral:
i. Morfina 1%: usar dosis en un 50% de la dosis indicada para la
disnea.
ii. Morfina: 5 mg VSC cada 30 minutos hasta alivio tos.
2. Fiebre
Es previsible que estos pacientes desarrollen un cuadro febril en sus últimas horas, por lo que nos anticiparemos con antipiréticos del tipo analgésico no antiinflamatorio.
a. En pacientes hospitalizados
i. Paracetamol 1 gr/6-8h por la vía intravenosa.
ii. Metamizol 1gr /6-8h por la vía intravenosa.
b. En pacientes en domicilios o en centros residenciales
i. Paracetamol 1 gr cada 6-8h en caso de conservar la vía oral.
ii. Metamizol 300mg c/6-8hrs vo o 1gr amp por vía oral c/6-8 hr
o IM.
iii. Ketorolaco 1 amp por vía subcutánea cada 8h.
En caso de no disponer de esa medicación, se emplearán medidas físicas (paños húmedos) para bajar la fiebre en caso de estar muy sintomático, teniendo en cuenta que el objetivo principal es el bienestar y confort.
3. Delirium hiperactivo
Es relativamente frecuente que en la fase final de este proceso
aparezca delirium con agitación psicomotora.
a. En pacientes hospitalizados
i. Haloperidol (5 mg/1ml): ½ ml SC cada hora hasta alivio del síntoma (Dosis máx 20mg). Una vez controlado síntoma, continuar cada 8hrs.
b. En pacientes en domicilios o en centros residenciales
i. Haloperidol (comp 1 mg): comenzar con ½ comprimido y continuar con 1 comp noche. Durante el día, ½ comprimido según necesidad hasta máximo de 4 veces.
ii. Haloperidol (5 mg/1ml): ½ ml SC cada hora hasta alivio del
síntoma (Dosis máx 20mg).
iii. Quetiapina (comp 25 mg) ½ a1 comprimido en la noche o cada
12 a 8 hrs, según control.
Si no se alivia con haloperidol
i. Lorazepam (tab 1mg): administrar ½ tableta cada hora hasta
controlar el síntoma; aumentar a 1 tableta si no hay alivio.
ii. Lorazepam (amp 2mg/ml): administre ½ ml vía subcutánea cada hora hasta alivio del síntoma; aumentar a 1 ml si no hay alivio de la dosis inicial.
iii. Midazolam (amp 5mg/ml): administrar ½ ml subcutánea cada
4-6h; aumentar a 1 ml si no hay alivio de la dosis inicial.
4. Dolor
En caso de que un paciente tenga indicado morfina para control de disnea y presente episodio o crisis de dolor, se deberá utilizar dosis de rescate de morfina 3-5 mg IV o SC.
5. Náuseas
Según la condición del paciente, preferir vías alternativas a la vía oral.
Los fármacos antidopaminérgicos, como metoclopramida o domperidona, son de primera línea; de no lograrse un adecuado control sintomático, se deberá adicionar haloperidol, ondansetron (el más disponible dentro de los inhibidores serotoninérgicos 5HT3) o corticoides según disponibilidad.
i. Metoclopramida (comp 10 mg): 1comp cada 6-8h VO.
ii. Metoclopramida (ampolla 10mg/2ml): 1-2 ml cada 6 horas EV
o SC.
iii. Domperidona (comp 10 mg): 1 comp cada 6-8h VO.
iv. Haloperidol (ampolla 5mg/1ml): ½-1 ml cada 8-6h SC
v. Corticoides: betametasona o dexametasona (4mg/ml), 4mg cada 8-6hr EV o SC (no debe mezclarse con otros fármacos en la solución).
vi. Ondansetron: 4 mg cada 8 horas, aumentar a 8mg si no hay alivio de la dosis inicial.
vii. Ondansetron: 8mg/2ml IV cada 8 horas o subcutáneo ½ -1 amp
cada 8h.
F. Sedación Paliativa
Los pacientes con COVID-19 que presentan pronóstico ominoso y síntomas refractarios que no sean candidatos a tratamiento en unidades de cuidados intensivos, podrían requerir sedación paliativa o que estando en VM se decide retirar la asistencia ventilatoria por fracaso terapéutico.
Los síntomas más frecuentes que pueden requerir el inicio de sedación paliativa son: la disnea y el delirium refractarios.
Se debe proceder a informar al paciente si está consciente y competente para la toma de decisiones y a la familia antes de realizar tal procedimiento.
Es muy importante informar que al disminuir el nivel de conciencia, lógicamente la comunicación con el paciente se verá dificultada dependiendo del grado de sedación que se precise para controlar los síntomas refractarios.
Reflejar en la historia clínica el motivo de sedación y consentimiento verbal por parte del paciente o familia; cuándo se inicia y la dosis empleada en la sedación para facilitar a los profesionales el seguimiento y ajuste del tratamiento. Informar e idealmente consensuar con todo el equipo terapéutico, incluido los distintos turnos de enfermería.
No es necesario el consentimiento informado por escrito del paciente o familia
Permitir, en la medida de lo posible y con los adecuados elementos de protección, la despedida entre el paciente y sus familiares una vez dado su consentimiento para proceder a la sedación; de no ser posible, utilizar medios tecnológicos para tal efecto.
Considerar la atención psicológica a las familias.
En caso de estar en domicilio, sería recomendable dejar teléfonos de contacto, resolver dudas antes de salir del mismo y acordar próximo seguimiento telefónico o presencial según el caso.
a. En pacientes hospitalizados MIDAZOLAM (primera alternativa)
Dosis de inducción: se calcula administrando entre 2,5-5mg en bolo lento, repitiendo la dosis cada 5 minutos hasta alcanzar el nivel de sedación mínimo que logre el control del síntoma refractario.
Para ello, diluir 5 mg (1cc) de midazolam en 4cc de suero
fisiológico.
La dosis a administrar se individualizará en función del estado de conciencia inicial, de la fragilidad del paciente y si usaba benzodiacepinas previamente.
En caso de no contar con vía venosa o mal acceso venoso, se deberá usar la vía subcutánea.
En caso de pacientes con tolerancia a benzodiacepinas por tratamientos previos, la dosis de inducción será mayor respecto a dosis utilizada previamente.
Puede repetirse la dosis de rescate tantas veces como se precise hasta alcanzar la sedación, siempre teniendo en cuenta que el inicio de la acción por vía endovenosa es de 3-5 minutos y por vía subcutánea requiere de 10 a 15 minutos, y que la vida media del midazolam puede fluctuar entre 1 y 4 horas.
Dosis de Mantenimiento:
La dosis de mantenimiento será la dosis en que se alcanzó la sedación (basado en la escala de Ramsay).
Se administrará en infusión continua en 250 cc de solución
fisiológica (o suero glucosalino) a pasar EV a 10ml/hr.
Ajustar la dosis de mantenimiento diariamente, añadiendo la medicación de rescate utilizada cada 24h.
Medicación de Rescate: igual a la dosis de inducción inicial, la cual se podría repetir cada 4h ev o incluso antes según las necesidades para alcanzar una sedación adecuada.
La dosis máxima de Midazolam es de 240 mg/24h.
b. En pacientes en domicilio o centros residenciales
En caso de pacientes en domicilio, se usará la vía subcutánea, con medicamentos en bombas elastoméricas (según disponibilidad) o en mezclas analgésicas administradas por horario.
Las dosis de inducción y mantenimiento son las mismas que las descritas para uso endovenoso de pacientes hospitalizados.
UTILIZACIÓN DE OTROS FÁRMACOS DURANTE LA SEDACIÓN
Se recomienda mantener durante la sedación algunos fármacos esenciales, como la N-butilescopolamina, escopolamina y los opioides, que no deben ser retirados durante la sedación.
Nunca retirar la morfina u otro opiode si el paciente ya la estaba recibiendo por dolor o disnea. Tiene discreta capacidad sedante aunque no se usa con esa intención.
FENOBARBITAL Y PROPOFOL
Estarían como opción en caso de no responder a las medidas anteriores.
Recomendaciones a seguir tras el inicio de la sedación:
✓ Revisar periódicamente el nivel de sedación según la Escala de
Ramsay modificada (figura 3).
✓ Evaluar y dejar constancia en la historia clínica de la evolución.
✓ En el caso de que el paciente esté hospitalizado es importante mantener informados a todos los turnos de enfermería.
✓ Mantener informada a la familia.
✓ Procurar el acompañamiento familiar si es posible, y de no serlo por las circunstancias epidemiológicas, hacerlo constar de alguna manera a los familiares.
Medidas a deprescribir:
Se deberá suspender cualquier tratamiento que no sea específicamente para controlar síntomas como: antibioterapia, transfusiones, heparina de bajo peso molecular, antivirales, insulina, nutrición parenteral e hidratación. No realizar hemoglucotest, toma de muestras de laboratorio ni control de signos vitales por horario. El reservorio de O2 se puede cambiar por una naricera con O2 entre 1-3 lpm.
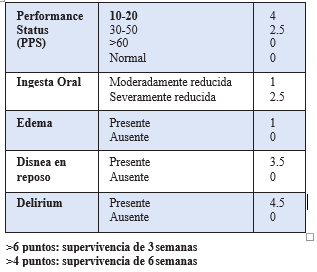
En pacientes oncológicos, se recomienda evaluar cada caso según el tumor primario y el tratamiento recibido, además de aplicar diferentes escalas pronósticas en pacientes oncológicos y no oncologicos con enfermedades crónicas avanzadas. Para guiar la toma de decisiones, se recomienda utilizar las siguientes escalas: Valoración Geriátrica Integral (VGI) (tabla1), Escala Visual de Fragilidad (EVG)(figura 2), Eastern Cooperative Oncology Group
- Performance Status (ECOG - PS), índice de Karnofsky (IK) ( tabla 2) índice pronóstico Paliativo (PPI)(tabla3), (ver anexos).
Figura 1: Algoritmo Manejo Paciente Adulto Mayor COVID-19 en Servicio de Urgencias
(Fuentes P, Honorato M, Mora T et al, 2020)
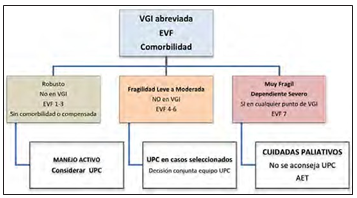
VGI=valoración geriátrica integral (tabla 1); EVF =evaluación visual de fragilidad (figura 2); AET=adecuación esfuerzo terapéutico; UPC =unidad de paciente crítico
Tabla 1: Valoración Geriátrica Integral (VGI) Abreviada
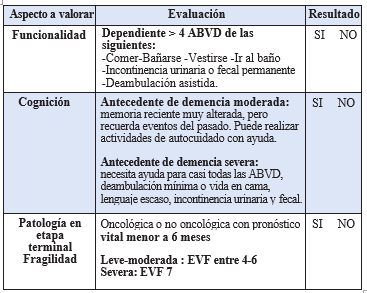
Figura 2: Escala Visual Fragilidad (EVF)

Tabla 2: Equivalencia entre Performance Status de la ECOG e índice de Karnofsky
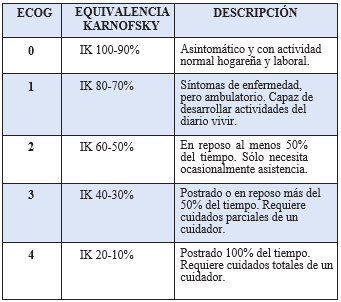
Figura 3: Escala de Ramsay modificada:
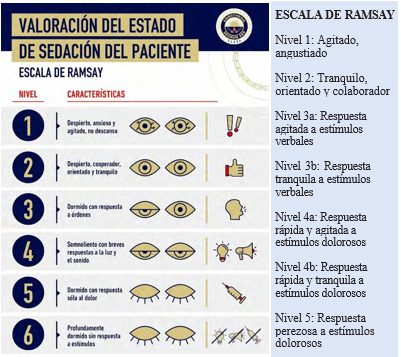
Tabla 2: Equivalencia entre Performance Status de la ECOG e índice de Karnofsky
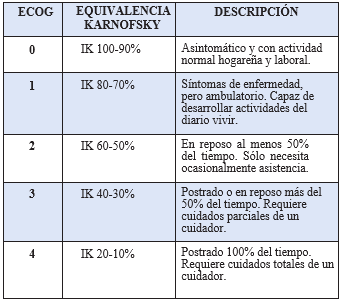
Tabla 4: Índice Pronóstico Paliativo (PPI)
Discusión
Esperamos que este documento de orientación que compartimos con todos los equipos de salud nos permita enfrentar juntos de mejor manera a aquellos pacientes con COVID-19 que están fuera del alcance terapéutico o sin criterio de UCI, así como el abordaje y acompañamiento a sus familiares. Es evidente que nos encontramos frente a un escenario complejo y por sobre todo, incierto, por lo que esperamos ser de ayuda para enfrentar estos días difíciles. Estaremos abiertos a recibir sus opiniones y experiencias que permitan mejorar este documento.
Conflicto de Intereses
Autor (es) no declaran conflicto de interés en el presente trabajo:
Recibido el 20 de mayo de 2020, aceptado sin corrección para publicación el 22 de junio de 2020.
Correspondencia a:
Dra. Verónica Kramer Aldunate.
Unidad de Cuidados Paliativos y Alivio del Dolor. Instituto Nacional de Cáncer.
Santiago. Chile.
E-mail: vkramer@incancer.cl
Referencias Bibliográficas
(1) Bátiz J, Loncan P. Problemas éticos al final de la vida. Gaceta médica de Bilbao.
2006; 103: 41-45.
(2) CAPC. COVID-19 Response Resources for Clinicians. (3.2020) Disponible en:
https://www.capc.org/toolkits/covid-19- response-resources.
(3) Documento sobre la adecuación del esfuerzo terapéutico [Internet]. España: SACYL; 2017. [acceso 2020 Mar 29]. Disponible en: https://www.saludcastillayleon. es/profesionales/es/cuidados-paliativos/aspectos-eticos.
(4) Montero D. Acceso de medicamentos en circunstancias especiales. En: 53° Congreso Nacional de la Sociedad Española de Farmacia Hospitalaria. 21-28 de octubre 2008, Valencia. Agencia española de medicamentos y productos sanitarios. 2008. pp 1-35.
(5) Orientación Técnica de Atención Integral para personas mayores frágiles en unidades geriátricas de agudos (UGA). Programa Nacional de Salud Integral de Personas Mayores. Minsal. 2018. Chile. Pp 1-75.
(6) Orientaciones sobre el control sintomático de pacientes graves afectados por la enfermedad COVID-19 y que requieran atención paliativa o se encuentren próximos al final de la vida. [Internet]. España: SECPAL, 2020. [acceso 2020 Mar 31]. Disponible en: https://www.secpal.com/biblioteca_documentos-covid19-1.
(7) Protocolo de atención a pacientes en situación de gravedad o últimos días y éxitus en la crisis del COVID-19. [Internet]. España: Hospital Universitario La Paz de Madrid, 2020. [acceso 2020 Mar 31]. Disponible en: https://www.fesemi.org/canal- semi-para-profesionales-covid-19.
(8) Protocolo para el manejo de cadáveres de casos de COVID-19. Subsecretaría de Salud Pública División de Políticas Públicas Saludables y Promoción. Departamento de Salud Ambiental. Minsal. Chile, Marzo 10, 2020.
(9) Fuentes P, Honorato M, Mora T et al. Enfrentamiento de Adultos Mayores con sospecha de COVID-19 en el Servicio de Urgencia. Instituto Nacional de Geriatría, Sociedad de Geriatría y Gerontología de Chile y Sociedad Chilena de Medicina de Urgencia. Marzo 27, 2020.







