Etiquetas
#pandemia #COVID-19 #triaje #toma de decisiones #comorbilidades #cuidados paliativos #Dolor crónico #Neurocirugía #Síndrome de Fracaso de Cirugía Espinal Lumbar #anestesia espinal unilateral #dosis mínima #lateralización #cirugía traumatológica ambulatoria #nervio pudendo #neuralgia #radiofrecuencia pulsada; ultrasonido. #dolor #dolor neuropatico #topiramato #dolor agudo postquirúrgico #dolor incisiona #anestesia #niños #dolor agudo #dolor quirurgico #modelos y teorias #enfermeria #noticias #Investigación en Servicios de Salud #Rehabilitación #ansiedad #emociones #miedo #tristeza #Parche #Buprenorfina #Fentanilo #problemas sociales #síndrome pediátrico inflamatorio multisistémico #fibromialgia #narrativas #experiencia #Afrontamiento #estados emocionales #dolor de espalda #Cuidado paliativo #opioidesRevista El Dolor 71 | Julio 2019 - Año 29 | Revisiones Bibliográficas
Dolor crónico post cirugía de columna lumbar: Magnitud del problema y opciones terapéuticas
Recibido: 18-10-2019Aceptado: 22-06-2020
Páginas 36-40
Saavedra, Joaquín (1); Contreras, Víctor (2,3); Contreras, Felipe (4); Carbonell, Paulina (5)
(1) Médico Residente de Anestesiología. Universidad de Concepción. Hospital Guillermo Grant Benavente. Concepción. Chile.
(2) Médico Anestesiólogo. MSc. PhD. MBA. Servicio de Urgencia y Anestesia Hospital Clínico Regional de Concepción. Concepción. Chile.
(3) Profesor Asociado. Facultad de Medicina. Universidad de Concepción. Concepción. Chile.
(4) Interno de Medicina. Universidad San Sebastián. Concepción. Chile.
(5) Médico Anestesiólogo. MBA. Servicio de Urgencia Hospital Clínico Regional de Concepción. Concepción. Chile.
El dolor crónico postoperatorio de cirugía de columna lumbar tiene una incidencia entre un 10-50% de los pacientes postoperados, siendo de difícil manejo. Se ha denominado síndrome de fracaso de cirugía espinal lumbar (FBSS) a aquellos pacientes que han sido beneficiarios de una cirugía del raquis lumbosacro y en quienes no se logra una mejoría de manera satisfactoria, presentando dolor crónico lumbar, siendo su incidencia de alrededor de un 20%, y debido a una mala evolución del proceso de recuperación que puede ocasionar fibrosis en el canal medular. Existen diversas alternativas terapéuticas para afrontar este problema, donde destacan el tratamiento farmacológico, medicina física y el abordaje intervencionista no quirúrgico y quirúrgico implementados últimamente, con el fin de disminuir de manera efectiva el dolor en este grupo de pacientes. Sin embargo, a pesar de las terapias combinadas, existe un grupo de pacientes que debe ser sometido a una nueva intervención quirúrgica con resultados poco promisorios.
Palabras Clave: Dolor crónico, Neurocirugía, Síndrome de Fracaso de Cirugía Espinal Lumbar.
Chronic postoperative pain of lumbar spine surgery has an incidence between 10-50% of postoperative patients, being difficult to manage. The Failed Back Surgery Syndrome (FBSS) has been referred to those patients who have been beneficiaries of lumbosacral spinal surgery and who do not achieve a satisfactory improvement, presenting chronic lumbar pain with an incidence around 20% and due to a poor evolution of the recovery process that can cause fibrosis in the medullary canal. There are several therapeutic alternatives to address this problem, which highlights the pharmacological treatment, physical medicine and the non-surgical and surgical intervention approach recently implemented, in order to effectively reduce pain in this group of patients. However, despite the combination therapies, there is a group of patients that must undergo a new surgical intervention with little promising results.
Key Words: Chronic Pain, Neurosurgery, Failed Back Surgery Syndrome.
La presencia de dolor lumbar agudo severo ocurre al menos una vez en la vida en el 40-80% de la población (1). Habitualmente, el tratamiento con reposo médico, fisioterapia, analgésicos logran revertir el cuadro clínico. Los casos refractarios al tratamiento convencional y de mayor intensidad de dolor son derivados a las unidades de tratamiento del dolor, siendo una de las causas más frecuentes de consulta en dichas unidades.
La cirugía discal y vertebral está reservada para los casos más justificados, como los déficits neurológicos, ya sea en manos de neurocirujanos y/o traumatólogos, y no está exenta de presentar cuadros de dolor crónico postoperatorio de incidencia no menor, la que oscila entre un 10 y un 50%, y que cuyo tratamiento puede llegar a ser difícil.
El síndrome de fracaso de cirugía espinal lumbar (Failed Back Surgery Syndrome: FBSS) se ha incorporado para denominar a aquellos pacientes que han sido beneficiarios de una cirugía del raquis lumbosacro y en quienes no se logra una mejoría de manera satisfactoria; o bien, el dolor se agrava en comparación a la situación previa a ésta; puede manifestarse con o sin sintomatología neurológica asociada, y se presenta a mediano y largo plazo. Es denominado también
como síndrome post laminectomía (2,3). Su incidencia oscila alrededor de un 20%, según los últimos reportes (4). La causa más frecuente de este síndrome suele ser una mala evolución del proceso de recuperación que puede ocasionar fibrosis en el canal medular, como también la reaparición de las hernias discales, entre otras. La tasa de éxito de una segunda intervención quirúrgica disminuye a cerca de un 30% y se reduce tan solo a un 15% en una tercera intervención.
Durante el desarrollo de este manuscrito, realizaremos una revisión de las nuevas evidencias, manejos y algoritmos recomendados en la literatura con el objetivo de generar una visión más global de esta problemática y sus opciones terapéuticas actuales.
PATOLOGÍA ESPINAL
Variados son los procedimientos quirúrgicos asociados a distintos diagnósticos clínicos, como las hernias discales y/o estenosis foraminales, entre otras patologías afines (Tabla 1), y donde la disectomía, la laminectomía, la descompresión y/o la foraminotomía son las opciones de resolución quirúrgica habituales para éstas.
TABLA 1: Patologías y Procedimientos Quirúrgicos Asociados
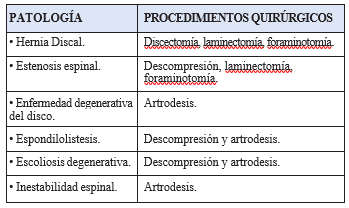
Una vez finalizada la cirugía, la dificultad de poder aliviar el dolor obliga a reevaluar la situación y, considerando el tiempo transcurrido hasta su reaparición, será necesario considerar, evaluar y descartar diagnósticos diferenciales (Tabla 2). Incluso puede ser necesario realizar nuevos estudios adicionales. Así, los cuadros clínicos van desde una potencial infección, si la recurrencia del dolor ocurre en pocos días postoperatorios, hasta el desarrollo de una estenosis espinal meses e incluso años después. (2, 5)
El dolor lumbar crónico después de una cirugía nos obliga a estudiar sus características, las cuales, junto con una óptima anamnesis, la presencia de signos de alarma, un examen físico completo y detallado, y el apoyo imagenológico adecuado, permitirá una evaluación integral por el cirujano tratante y así definir la conducta a seguir.
TABLA 2: Causas más comunes de Falla de Cirugía Espinal
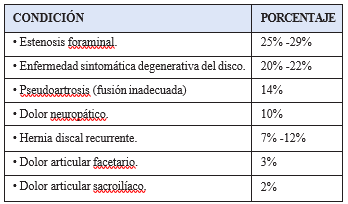
Fuente: Ragab, Ashraf et al. Management of Back Pain in Patients with Previous Back Surgery. Am J Med. 2008 Apr;121(4):272-8
MANEJO
Existen múltiples abordajes farmacológicos, no farmacológicos y quirúrgicos para intervenir y generar un cambio favorable en este tipo de pacientes y donde a veces es necesario el manejo interrelacionado de estos abordajes para un mejor resultado clínico.
I.- Farmacológico
Dentro de la amplia gama de medicamentos analgésicos y antiinflamatorios existentes, el uso de éstos de manera escalonada permite un abordaje gradual y ordenado para enfrentar esta situación clínica. La utilización de antiinflamatorios no esteroidales (AINES) o paracetamol en un primer escalón es lo más aconsejable. El uso único de AINES no provee adecuado alivio del dolor en estos pacientes; pero es superior al uso del paracetamol como fármaco único. El uso de paracetamol se asocia a menos efectos adversos en comparación con los AINES (3). La asociación de ambos fármacos permite reducir las dosis de los AINES y disminuir sus potenciales efectos adversos. Un segundo escalón, aconseja la utilización de fármacos opioides de baja o moderada potencia, tales como la codeína o el tramadol. Finalmente, un último peldaño considera el uso opioides potentes, reservados para el alivio del dolor severo. Si el dolor persiste elevado mediante las mediciones realizadas con el uso de la escala visual análoga (EVA), es necesario considerar la posibilidad de algún compromiso neuropático asociado, por lo cual sería aconsejable adicionar al tratamiento fármacos antidepresivos tricíclicos como la amitriptilina o bien, un antiepiléptico como la gabapentina (4, 5).
Recientemente, la administración de ketamina en infusión continua (IC) ha demostrado ser beneficiosa para el manejo del dolor neuropático (6). A la vez, la lidocaína, un anestésico local del tipo amino amidas, ha sido empleada con éxito en infusión continua en el periodo perioperatorio en los últimos años (7). Recientemente, Saxena et al. (8) trataron con éxito a un paciente portador de un SFSS severo mediante IC de ketamina 0,15 mg/kg/h asociado a lidocaína 1 mg/kg/h por un periodo de cuatro horas. Efectuaron 2 sesiones separadas por un periodo de tiempo de 6 semanas. Realizaron una última sesión dos semanas después de la segunda, donde la IC de ketamina fue aumentada a 0,3 mg/kg/h y se mantuvo la misma dosis en la IC de lidocaína. Inmediatamente después de la última sesión el paciente relató una puntuación de 0/10 en la EVA de dolor. Varias semanas después del tratamiento, presentaba puntuaciones de 3/10 en la EVA, una mejoría en su calidad de vida y una reducción en las dosis de analgésicos y benzodiacepinas usadas. La IC de ketamina asociada a lidocaína por vía intravenosa pudiese ser de gran utilidad en el manejo de los pacientes con SFSS. Estudios con más casuística son necesarios.
Finalmente, todos estos pacientes deben ser manejados con un régimen analgésico multimodal y consensuado, asociado a la fisioterapia de manera concomitante.
II.- Medicina Física
La rehabilitación física es efectiva para disminuir el dolor y optimizar y mejorar la función motora y capacidad funcional de estos pacientes (9).
Si bien existen estudios sobre dolor lumbar crónico en pacientes que no habían sido sometidos a ninguna cirugía de columna, donde el beneficio de la fisioterapia fue limitado respecto al empleo de educación y folletos informativos, la gran parte de la literatura manifiesta que la fisioterapia sí es efectiva para disminuir el dolor y mejorar la función en adultos con dolor lumbar crónico manifestado en varios meta análisis o ensayos controlados aleatorios. (10,11)
TABLA 3: Signos de alarma en pacientes con cirugía columna previa

III.- Abordaje intervencionista no quirúrgico
Cuando el paciente no ha logrado un resultado adecuado con el manejo conservador, la posibilidad de continuar con un abordaje intervencional es cada vez más aceptado por el paciente y el equipo médico, ya que permiten con mayor frecuencia solventar muchos casos de dolor persistente tras la cirugía sin la necesidad de realizar otra nueva cirugía. Dentro de este grupo, la Neuroestimulación Medular y la Neurolisis por radiofrecuencia son las dos técnicas principales que permiten tratar de atenuar el dolor en un paciente que ya ha sido intervenido quirúrgicamente (12).
La Neuroestimulación Medular posee un rol importante en el manejo del dolor crónico postcirugía de columna lumbar. Su implantación permite un impulso eléctrico cerca de la superficie dorsal de la médula espinal, induciendo una sensación de hormigueo que altera la percepción que tiene el paciente del dolor. (13)
Existe evidencia que este abordaje intervencional es más efectivo que una reoperación a los 3 años de seguimiento, siendo efectivo en el alivio del dolor en pacientes con lumbalgia y ciática postoperatoria de un 50-60%.
No obstante, este procedimiento no está exento de complicaciones, tales como infecciones o disfunción de cables o electrodos correspondientes. (12, 14)
La neurolisis por radiofrecuencia afecta transitoriamente los nervios espinales mediante la aplicación de radiación electromagnética con alta frecuencia y que se materializa en forma de calor. Es la técnica de elección en pacientes con síndrome facetario como abordaje primario, por sobre la infiltración de esteroides intraarticulares y tratamientos conservadores. Su aplicación en un paciente con síndrome de fracaso de cirugía espinal lumbar, es una opción en un contexto en que la aplicación riesgo/beneficio sea la mejor opción para el paciente, sin embargo, nunca hay que olvidar la posibilidad de dañar aún más la lesión previa, empeorando el cuadro clínico del momento. (12, 15, 16)
La epiduroscopía es una herramienta útil para el diagnóstico y el tratamiento del SFSS. Es una técnica mínimamente invasiva que nace al inicio de la década de los años setenta, cuando Ooi et al. (17) la describen por primera vez, reportando el uso de varios sistemas de fibra óptica. No es hasta el año 1980, cuando Blumberg et al. (18) comenzó a utilizar esta técnica para estudiar el espacio epidural, a la que llamó epiduroscopia. Al inicio de los años noventa, se describen la utilización de los primeros sistemas flexibles de pequeño diámetro de fibra óptica (19, 20). Son Saberski y Kitahata (21) quienes describen la visualización directa del espacio epidural lumbosacro a través de la introducción de un epiduroscopio por el hiato sacro. En un interesante trabajo de Avellanal y Díaz- Reganon (22), estudiaron en 19 pacientes con SFSS mediante un abordaje interlaminar de epiduroscopía. Utilizaron una aguja de tuohy 14G bajo visión radioscópica, la que fue insertada en el espacio L5-S1. El procedimiento se realizó bajo anestesia local sin sedación. Administraron una solución de triamcinolona 40 mg, Hialuronidasa 600UI y Bupivacaina 0,0625% en un volumen total de 6 ml. Lograron una muy significativa reducción del dolor a los 3 y 6 meses post procedimiento. Presentaron 4 casos de rotura de la duramadre durante el procedimiento y solo 1 paciente requirió de hospitalización. En un reciente reporte de los mismos autores (23), esta vez efectuaron la epiduroscopía por vía transforaminal, logran con esta técnica una significativa reducción del dolor durante 1 año post procedimiento (> 50% de reducción del dolor). No registraron complicaciones mayores. En un estudio de Costa Barbosa et al. (24), se administró mediante el uso de un epiduroscopio 20 ml de una mezcla de Ozono/Oxígeno, en una concentración de 30µg/mL, para tratamiento de adherencias epidurales post quirúrgicas. Los pacientes mostraron un alivio significativo del dolor evaluado mediante escala visual análoga (EVA), pero no se observó mejoría en las escalas funcionales. El mecanismo de acción del Ozono es poco conocido hasta ahora. Las hipótesis sugieren que su efecto podría ser debido a una adhesiolisis química de la fibrosis cicatricial asociada con el dolor; como también, con la deshidratación del contenido del disco intervertebral (25). La activación de citoquinas inducida por el ozono inhibiría los factores proinflamatorios asociados con dolor crónico (26). Se cree que el ozono puede causar vasodilatación local, favoreciendo la neutralización de la acidosis y la inducción de enzimas antioxidantes asociadas con analgesia, además de estimular la activación del sistema antinociceptivo descendente, bloqueando la transmisión de dolor al tálamo y la corteza cerebral (27).
IV.- Procedimientos Intervencionistas en Unidades de Dolor
La administración de diferentes soluciones de anestésicos locales asociados con fármacos corticoesteroides y hialuronidasa pueden ser muy útiles en estos pacientes. El objetivo es aliviar el dolor y la sintomatología neurológica que esté presente. La administración puede ser por vía epidural interlaminar, peridural transforaminal, bloqueo de facetas articulares, bloqueo de la articulación sacro-iliaca entre otros. No obstante, los beneficios reportados en la literatura, no hay claridad absoluta que el alivio del dolor crónico radiculopático post quirúrgico, sea debido a la administración epidural de corticoesteroides (28). Los cambios anatómicos en los tejidos blandos inducidos por la cirugía previa del raquis; como también, la presencia de implantes o elementos de fijación metálicos pueden aumentar la dificultad de estas técnicas en la administración de los fármacos antes mencionados e incrementan el riesgo de punción accidental de la duramadre (1). Recientemente se ha utilizado dexmedetomidina, un α-2agonista selectivo, por vía epidural, asociado a corticoides y anestésicos locales (29). Los α-2 agonistas han demostrado su utilidad para reducir la alodinia crónica en modelos animales (30); siendo el mecanismo de acción más probable el bloqueo de los receptores α-2 pre y post sinápticos (31). Estudiaron un total de 50 pacientes, divididos en 2 grupos. Se administró 0,5µg/kg de dexmedetomidina (DXM), asociado a 0,5 mg de bupivacaina y 14 mg de betametasona en un volumen de 20 ml y en el otro se remplazó la DXM por suero fisiológico. Los pacientes beneficiarios de DXM presentaron una significativa disminución del dolor, redujeron el consumo de AINES y mejoraron su calidad de vida, sin efectos adversos.
En la terapia de infiltración de corticoides y otros coadyuvantes por vía epidural se sugiere el uso de radioscopía asociada al efectuar estos procedimientos, tanto para la ubicación anatómica exacta, como también, para identificar elementos de osteosíntesis que pudiesen tener los pacientes.
V.- Abordaje Quirúrgico
El abordaje quirúrgico está desaconsejado, en especial cuando la causa del dolor crónico no es evidenciada fehacientemente. Es más, cada incremento de la cirugía hace disminuir la tasa de éxito de éstas e incrementa su morbi-mortalidad (32). Cuando a pesar de aplicar las técnicas y opciones terapéuticas anteriormente expuestas, el dolor del paciente persiste, o si aparecen nuevos hallazgos neurológicos e imagenológicos que nos permitan considerar una nueva unidad diagnóstica en el paciente, es factible de considerar la posibilidad de optar a una nueva cirugía (Tabla 4). (33, 34). Sin embargo, no hay evidencia de que la derivación temprana para cirugía, en ausencia de déficits neurológicos graves o progresivos, mejore los resultados del prolapso del disco lumbar con radiculopatía o estenosis espinal sintomática, menos sin haber tratado al paciente con manejo conservador previamente.
La opción de una nueva cirugía debe ser consensuada entre el cirujano y el paciente, considerando que las tasas de éxito son poco favorables y que un nuevo abordaje quirúrgico pudiese agravar aún más la razón del dolor de paciente. (33,34).
TABLA 4: Indicaciones de re-cirugía en caso de manejo de dolor postquirúrgico refractario.








